Lancet最新文章:武汉COVID-19住院患者的临床进程及死亡危险因素分析
目前已有很多文章对COVID-19患者的流行病学和临床特征进行了报道,但关于死亡的危险因素分析和详细的临床病程,包括病毒脱落持续情况等,相关报道还比较少。
近日,柳叶刀发表了最新研究《Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study》(中日友好医院曹彬教授和武汉市金银潭医院陈华教授为通讯作者),研究详细描述了COVID-19成人住院患者的临床进程,并对死亡的危险因素进行了分析。
原文链接:
https://www.thelancet.com/lancet/article/S0140-6736(20)30566-3
这是一项回顾性多中心队列研究,纳入了武汉金银潭医院和武汉市肺科医院2020年1月31日前出院或死亡的所有COVID-19成人住院患者(≥18岁),这些患者均为实验室确诊为COVID-19。
研究收集了患者的人口统计学、临床、治疗和实验室数据,包括用于病毒RNA检测的系列样品。研究对幸存者和死亡患者进行了比较,使用单因素和多因素logistic回归分析院内死亡的危险因素。
截止到2020年1月31日,813名COVID-19成人患者在金银潭医院或武汉市肺科医院住院。排除613例仍在住院或还未经SARS-CoV-2 RNA检测确诊的病例、9例信息不足的病例,最终本研究纳入了191名患者:金银潭医院135名,武汉市肺科医院56名。
191名患者中,有54例死亡,137例出院。
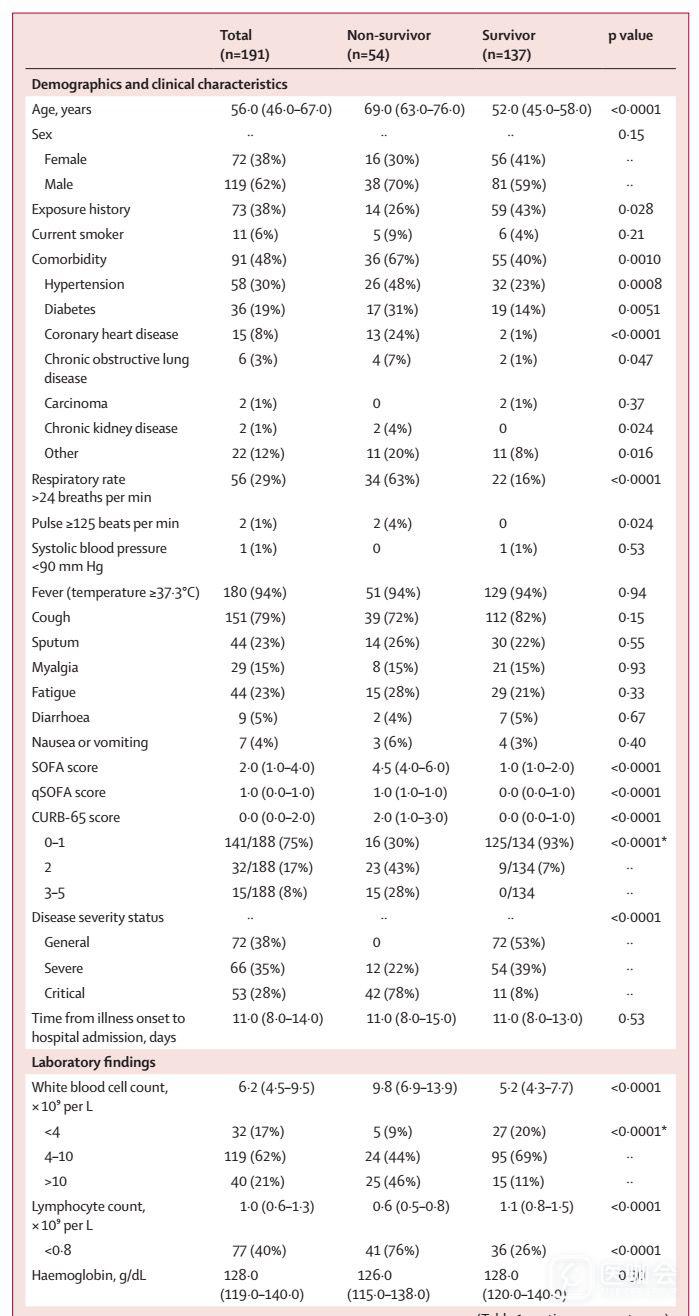
191名患者的年龄中位数为56.0岁(IQR 46.0–67.0),年龄范围为18岁至87岁,大多数患者为男性(表1)。近一半的患者存在基础疾病,高血压最常见,其次是糖尿病和冠心病。患者入院时最常见的症状是发热和咳嗽,其次是咳痰和乏力;77例(40%)患者的淋巴细胞减少。
目前已有很多文章对COVID-19患者的流行病学和临床特征进行了报道,但关于死亡的危险因素分析和详细的临床病程,包括病毒脱落持续情况等,相关报道还比较少。
近日,柳叶刀发表了最新研究《Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study》(中日友好医院曹彬教授和武汉市金银潭医院陈华教授为通讯作者),研究详细描述了COVID-19成人住院患者的临床进程,并对死亡的危险因素进行了分析。
原文链接:
https://www.thelancet.com/lancet/article/S0140-6736(20)30566-3
研究方法
这是一项回顾性多中心队列研究,纳入了武汉金银潭医院和武汉市肺科医院2020年1月31日前出院或死亡的所有COVID-19成人住院患者(≥18岁),这些患者均为实验室确诊为COVID-19。
研究收集了患者的人口统计学、临床、治疗和实验室数据,包括用于病毒RNA检测的系列样品。研究对幸存者和死亡患者进行了比较,使用单因素和多因素logistic回归分析院内死亡的危险因素。
基线特征
截止到2020年1月31日,813名COVID-19成人患者在金银潭医院或武汉市肺科医院住院。排除613例仍在住院或还未经SARS-CoV-2 RNA检测确诊的病例、9例信息不足的病例,最终本研究纳入了191名患者:金银潭医院135名,武汉市肺科医院56名。
191名患者中,有54例死亡,137例出院。
191名患者的年龄中位数为56.0岁(IQR 46.0–67.0),年龄范围为18岁至87岁,大多数患者为男性(表1)。近一半的患者存在基础疾病,高血压最常见,其次是糖尿病和冠心病。患者入院时最常见的症状是发热和咳嗽,其次是咳痰和乏力;77例(40%)患者的淋巴细胞减少。
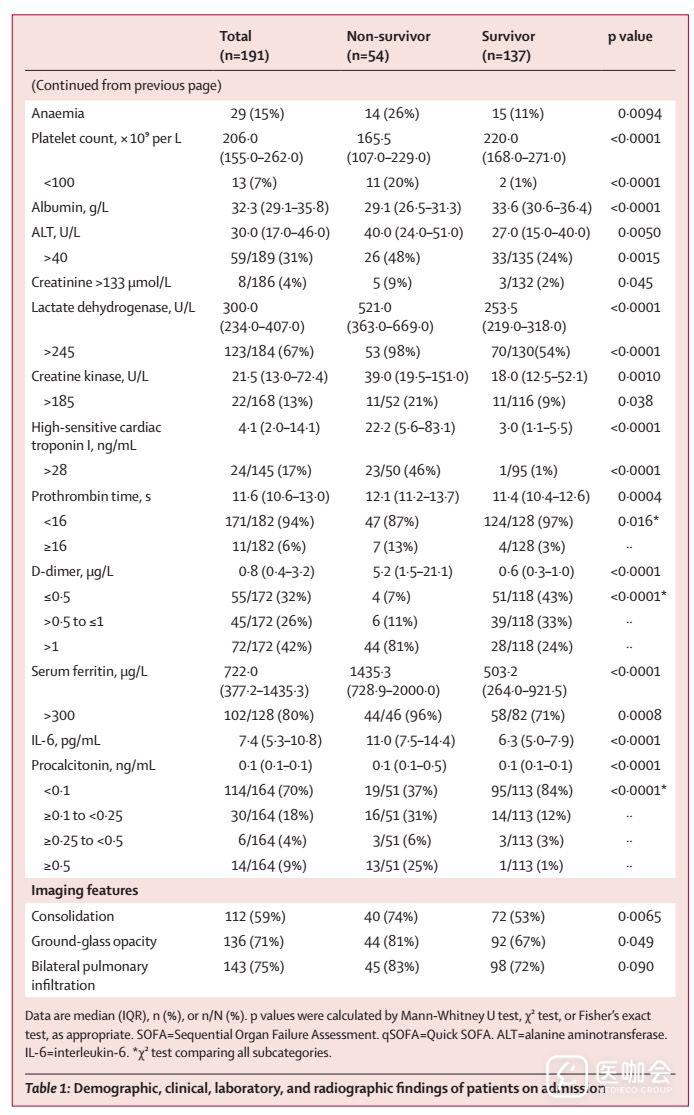
表1. 患者入院时的基线特征
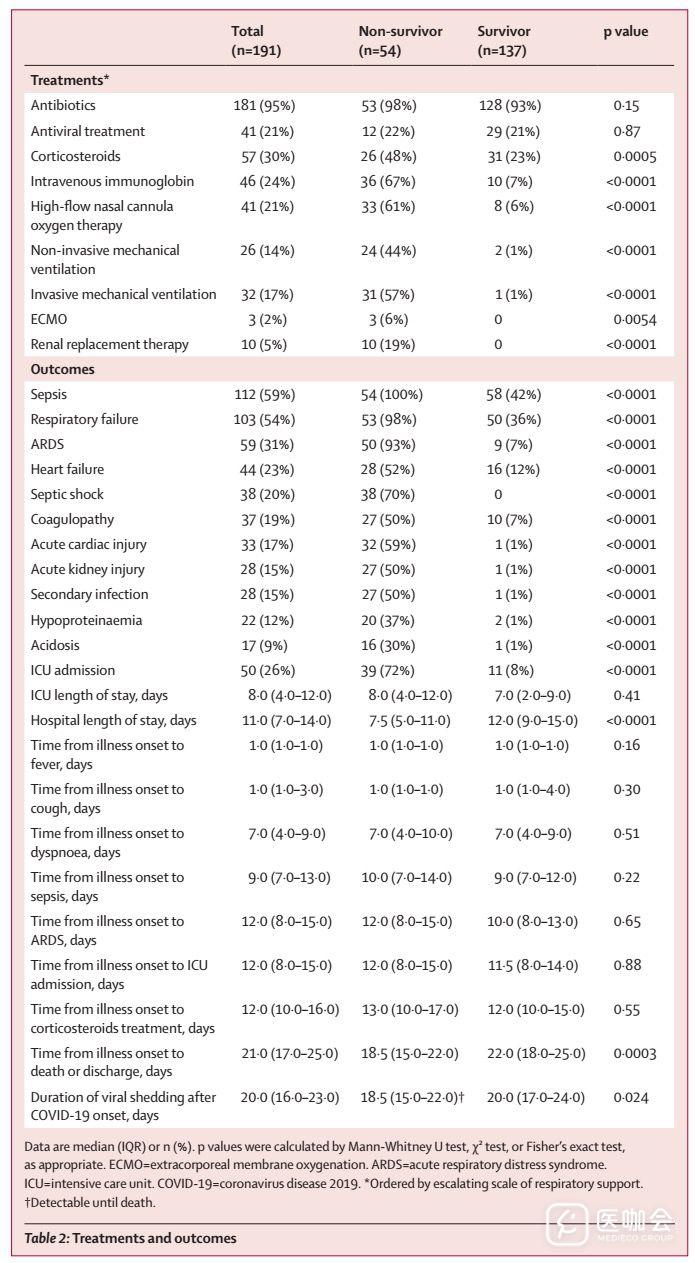
181例(95%)患者接受了抗生素治疗,41例(21%)患者接受了抗病毒治疗(洛匹那韦/利托那韦)(表2)。
从发病(入院前)到出院的中位时间为22.0天(IQR 18.0–25.0),发病到死亡的中位时间为18.5天(15.0–22.0)。
表2. 患者的临床治疗和结局情况
需要侵入性机械通气的患者有32例,其中31例(97%)死亡。从发病到进行侵入性机械通气的中位时间为14.5天(12.0–19.0)。3名患者接受了体外膜氧合(ECMO)治疗,但均死亡。
脓毒症是最常见的并发症,其次是呼吸衰竭,ARDS,心衰和脓毒症休克。死亡患者中有一半发生了继发性感染;在需要侵入性机械通气的32例患者中,有10例(31%)发生了呼吸机相关性肺炎。死亡患者并发症的发生率高于幸存者(表2)。
死亡的危险因素分析
单因素分析显示,糖尿病或冠心病患者的院内死亡率更高。年龄,淋巴细胞减少,白细胞增多,ALT、乳酸脱氢酶、高敏心肌肌钙蛋白I、肌酸激酶、d-二聚体、血清铁蛋白、IL-6、凝血酶原时间、肌酐和降钙素水平升高与死亡存在相关性(表3)。
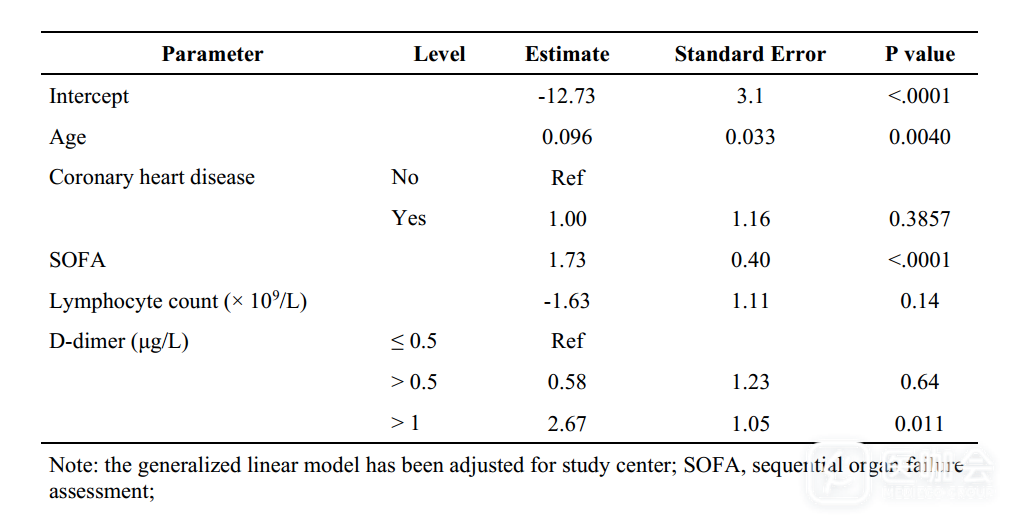
多因素logistic回归模型纳入了有完整数据的171例患者(53例死亡患者和118例幸存患者)。结果发现,年龄较大、SOFA(序贯器官衰竭评分)较高、入院时d-二聚体水平超过1μg/ L,与死亡风险增加存在相关性(表3)。广义线性模型的结果也与上述结果类似(表4)。
表3. 死亡危险因素分析
表4. 广义线性模型的结果
幸存者 vs 死亡患者
对于幸存者,从发病开始,病毒脱落的中位持续时间为20.0天(IQR 17.0-24.0);死亡患者直至死亡,都能持续检测到病毒(表2;图1)。在幸存者中,观察到的病毒脱落持续时间最短是8天,最长是37天。
在接受洛匹那韦/利托那韦治疗并出院的29例患者中,从发病到开始接受抗病毒治疗的中位时间为14.0天(IQR 10.0–17.0),病毒脱落的中位持续时间为22.0天(18.0–24.0)。对于重症患者,病毒脱落的中位持续时间为19.0天(17.0–22.0),危重症患者为24.0天(22.0–30.0)。
图1. COVID-19住院患者的主要症状和结局以及病毒脱落的时间
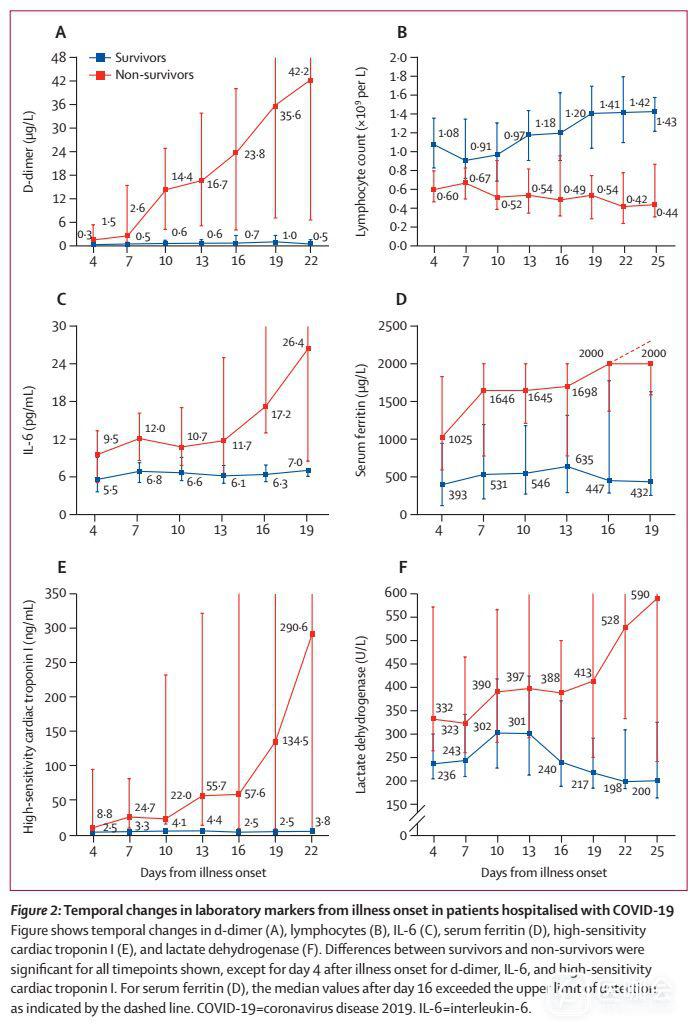
图2显示了发病以来实验室标志物的变化情况。幸存者的基线期淋巴细胞计数明显高于死亡患者;幸存者中,发病后第7天淋巴细胞计数最低,住院期间有所改善,而死亡患者直至死亡,淋巴细胞减少都非常严重。
整个临床过程中,与幸存者相比,死亡患者的d-二聚体、高敏心肌肌钙蛋白I、血清铁蛋白、乳酸脱氢酶和IL-6的水平明显升高,并且随着疾病恶化而持续升高(图2)。死亡患者中,高敏心肌肌钙蛋白I浓度在发病后第16天迅速升高;无论是幸存者还是死亡患者,乳酸脱氢酶在发病早期均增加,但幸存者从第13天开始下降。
图2. COVID-19住院患者实验室标记物的变化
总结
本研究发现,年龄较大,SOFA评分高和d-二聚体超过1μg/L是COVID-19成年患者死亡的危险因素,这些危险因素可以帮助临床医生在早期发现预后较差的患者。
扫码关注“医咖会”公众号,及时获取最新重磅研究